阅读:0
听报道
最近,在由非营利性公益组织 “智识学研社” 联合腾讯基金会组织的科普公益直播活动 “2020科学抗疫”中,免疫学家、清华大学医学院院长董晨给大家带来了第三讲:《新冠肺炎:免疫应答与疫苗》。
在报告中,董晨介绍了人体的免疫系统是如何抗击病毒的,好的疫苗应该具备什么样的特征,以及新冠肺炎给我们带来的医疗挑战。最后,董晨指出,有关新冠肺炎的六大重要免疫学问题亟需研究,其中包括免疫应答的差异性基础、保护性免疫的问题、防御性疫苗与预防性疫苗的研发、重症肺炎的炎症机制、冠状病毒之间的交叉保护和群体免疫学的研究等。
2020科学抗疫系列讲座
讲者 | 董 晨
整理 | 杨 朔 王国磊
责编 | 计永胜
首先非常感谢饶毅教授邀请我来参加 “科学抗疫” 的公益直播活动,与大家共同交流免疫力和疫苗的一些问题。在开始之前,我想向我的武汉老乡们用武汉话说一声:加油,你们是最伟大的人民!
今天我将跟大家交流免疫与感染,尤其是与病毒感染的一些关系。
免疫系统如何抵抗病毒感染?
我们的机体有一个非常庞大的免疫系统,它里面有很多不同的组成成分。我曾经在一次讲座中,把免疫系统比喻成我们的国防军、解放军或人民武装队伍,这个队伍由不同部分、不同要素构成。为什么会有这么多?因为只有这样才能保证碰到不同的情况,我们的免疫系统都能够应答。大家可以想象,我们人类是进化了多少年才到今天这样一个高度发达的状态,人类几乎已经把世界上能吃的都吃掉,把世界上其他的动物都搞得无处可逃,很多野生的东西都变成了我们的桌上菜、盘中餐,我们肯定是有一些办法在进化中对抗我们的敌人,尤其是微生物。这些微生物能够侵入人体,人体也能够产生比较强烈的免疫应答来保护我们自身。
人体内有几类免疫细胞,一类是B细胞,它是产生抗体的;一类是T细胞,主要发挥的是细胞免疫作用;还有一些带囊泡的细胞,多是吞噬性的细胞,能够把大的病菌吞噬掉、消化掉,比如说巨噬细胞、嗜中性粒细胞、单核细胞(会在组织里面分化成巨噬细胞)。
免疫细胞有比较复杂的调控,其产生也是受到各种环境因素的影响,比如我们被感染的时候,造血系统产生白细胞,免疫细胞的能力就会急剧增加。因为(这个过程)要消耗能量,所以我们生病的时候很希望睡觉,这样你就能够把自己的能量储备贡献给免疫系统。
那么,一旦有感染,我们的免疫系统会怎么发挥功能呢?
实际上,我们抵抗外界的微生物或者传染病有很多不同的屏障。
第一是解剖学上的屏障。我们实际上是被很多上皮细胞裹住的。我们有皮肤,皮肤使得下面的人体组织不会跟空气有接触;我们有肠道,肠道使得我们吃的东西必须要消化了以后才被吸收。因此我们吃进去的东西,甚至是不干净的东西,不会跟我们正常的体内细胞有接触;我们吸进去的空气、烟、雾霾等都不会直接进入我们的组织和细胞,因为呼吸道的上皮细胞能够把它屏蔽掉。这些细胞组成的组织,实际上都叫做黏膜组织。
这些上皮组织通常也会产生一些物质,比如说抗菌肽,能把接近它的一些细菌杀死,同时形成一层表面的膜,使得我们上皮组织,尤其肠道的上皮细胞,跟外面不会直接接触,而是有一道膜把它保护起来了。有的上皮组织,比如说皮肤,它的更新很快,所以我们就需要美容。在上皮细胞或者我们黏膜组织之下,实际上有很多免疫细胞守在那儿,一旦有危机情况出现,它们能提供第一道防线。
第二个就是我们的免疫系统了。很多组织里面有巨噬细胞,还有一些其他的天然免疫细胞,它们在进化中、在人的发育过程中已经被设置。这些细胞会跑到特定区域里面去,一旦有危机情况,比如说屏障被破坏,它们能够马上进行修复,攻击外来的这些微生物,同时它们会发出信号,通过血液招募更多的免疫细胞进入组织,甚至能够通过一些特殊的免疫调控机制,使得淋巴结和脾脏里面的淋巴细胞,即我们所谓的淋巴细胞,就是B细胞和T细胞能够被激活和发挥作用。这些实际上是非常精妙的,在进化中已经产生了保护我们机体的功能,从表皮细胞的屏障到我们后面的淋巴细胞,其实都是全副武装,而且随时都准备着应对外敌的入侵。
免疫应答的第一个阶段:天然免疫
对于新冠病毒引起的免疫,我们了解的还不是那么多。我们了解最清楚的是流感,因为流感每年都会来,我们对它的认识是每年都更深一步,而且有比较好的动物模型。
一般来说,免疫细胞把免疫应答分为两个阶段,第一个是比较快速的,所谓急性的免疫应答,是在几天内完成的,这样的免疫应答我们叫做天然免疫。实际上机体内部免疫系统里面,通过进化能够识别各种各样的病菌,而且病菌的一些特有的分子都是在进化里面产生,在我们免疫系统保留下来,这叫天然免疫,它进化上非常早,而且反应非常快速。
我们可能有一些同学和听众是学生物的,大家知道进化中果蝇是非常早的,实际上它已经有这样的天然免疫系统。对于病毒感染来说,首先最主要的一个指标就是Ⅰ型干扰素,会被天然免疫细胞激活以后释放出来,Ⅰ型干扰素能够抗病毒,抑制病毒的复制,同时也能够引起我们机体的一些免疫应答,产生一些身体的反应,比如发烧、肌肉酸痛等等。那么Ⅰ型干扰素为什么会释放?主要是我们的天然免疫系统或者我们机体的细胞能够识别病毒的一些特殊物质。
当然有一些淋巴细胞,比如说天然杀伤性的细胞NK细胞,它也能够在稍微早期一点发挥抗病毒作用,但它主要是被一些细胞因子激活,比如说:Ⅰ型干扰素产生以后能激活(NK细胞),然后能够非特异性的杀死被病毒感染的细胞。
天然免疫来得快,去的也快。大家可以看到大概到3、4天以后,Ⅰ型干扰素的表达和NK细胞的增殖就都下降了。
免疫应答的第二个阶段:获得性免疫
现在我们的免疫就进入下一个阶段,就是所谓的获得性免疫,此时淋巴细胞就开始变成免疫应答的主角了,包括B细胞和T细胞。
B细胞、T细胞是我们淋巴系统中最基本的两个组成部分。它们是在1960年代被发现的,去年发现这两种细胞的学者、科学家获得了美国的拉斯克奖,其中发现B细胞的是我读博士期间的导师麦克斯·库珀(Max D. Cooper),发现T细胞的是澳大利亚已经退休的科学家雅各·米勒(Jacques Miller)。
这样的淋巴细胞在免疫应答中非常重要,为什么?它有抗原特异性。实际上B细胞和T细胞是一个组合。每一个淋巴细胞能够识别的特定的病菌,它所呈现的分子是不一样的。比如说流感病毒进入我们体内以后,能够识别流感表面一些抗原的B细胞、T细胞就大量的增殖。它们增殖以后,不仅具有免疫功能,还可以杀伤、杀死病毒感染的细胞,或者产生抗体抑制病毒的侵入,或者把它消灭掉。这两种细胞还有一个特点,比如流感特异性的T细胞或者B细胞在免疫应答结束以后,也就是当流感病毒被消灭以后,它们还在我们体内继续存在。所以淋巴细胞或者获得性免疫引起的免疫应答具有特异性和免疫记忆。
总的来说,当流感病毒进入体内,首先激发的是天然免疫,到后面主要是淋巴细胞来参与。
淋巴细胞对于病毒感染的免疫非常重要,也是疫苗制造的一个非常关键的基础。美国在2011年拍了一部电影,中文翻译成《传染病》。这部电影就涉及到一个新发的病毒,就像我们这次遇到的病毒。最后怎么来应对呢?美国疾病控制中心的一个女科学家做了一个疫苗,疫苗做好了以后,要做人体实验,她就给自己注射,注射了以后,她马上摘掉自己的口罩去病房看已经被感染的爸爸。她是以自己的肉体来做这样的一个临床实验。但从免疫学家看来,有不对的地方,因为疫苗所引起的是淋巴细胞的活化功能,至少需要5天以后才会有效,不可能你打了疫苗,马上就可以摘掉口罩,可以完全有免疫力、抵抗力。这是这个电影里面一个小小的瑕疵。大家将来有机会见到导演或者演员时可以告诉他们这个环节是不对的。

接下来,我就重点讲一下B细胞和T细胞。B细胞活化以后,它能分化成我们所说的浆细胞,能够大量的分泌抗体。抗体有几个功能。一是它跟病毒结合以后,使病毒不能通过细胞表面的受体进入细胞,也就是能够把病毒侵入人体细胞的能力阻断。第二,抗体能够跟病毒上面的一些分子结合,我们的巨噬细胞表面有受体能够跟抗体结合,这样就能够比较有针对性地把抗体富集的一些病毒吞噬和消灭掉。第三个就是补体,补体是一种物质,它也能够跟抗体结合,抗体结合到病菌以后,补体就会来,补体是一个酶,它能够把与抗体结合的物质消灭掉。这是三种不同的方式。
总的来说,一旦抗体跟病毒结合,它能够阻断病毒对正常细胞的入侵。另外能够通过激活其他的免疫分子或者免疫细胞来消灭病毒。这是抗体保护,B细胞在其中起到很关键的作用。
但B细胞要产生抗体,它也必须要有T细胞存在,尤其是一类叫做Tfh或者滤泡辅助性T细胞的T细胞。这个细胞是10年前我们实验室和其他的实验室一起鉴定的一类新型的T细胞,主要功能是促进B细胞大量增殖。在它的影响下,B细胞大概每4、5个小时就能完成一次细胞分裂,这大概是我们体内增殖最快的一个生理过程。B细胞不仅能够大量增殖,它同时能够分化成浆细胞,就是能大量分泌抗体的这一类B细胞;同时有一部分B细胞能够分化成我们所说的记忆型B细胞,在我们体内长期存在。等下一次流感来的时候,如果是同一种流感,我们就有免疫力了,就不会出现刚才说的这种发烧、肌肉酸痛的感觉,实际上我们体内已经有抗体,已经能够保护我们。
除了这一类能够帮助B细胞产生抗体的T细胞外,还有另外一类T细胞,这个是我们机体内部的另外一种杀伤细胞,即杀伤性T细胞。之前我们讲的NK细胞杀死被病毒感染的细胞是没有特异性的,而杀伤性T细胞它表面是带有针对不同病毒的受体,比如说有一些T细胞可能专门杀死被流感病毒感染的细胞,而不会杀死肿瘤细胞,杀死肿瘤细胞的也不会杀死被流感病毒感染的细胞。这一类T细胞专门能够识别、并且杀死被病毒感染的细胞,所以我们机体内部能够控制病毒感染的所谓的获得性免疫,需要5、6天才能够开始产生。
总的来说,机体获得性免疫发挥的免疫效果大致有两类,一类是通过B细胞产生抗体,另外一类是通过T细胞杀死被病毒感染的细胞。实际上也是很有道理,为什么?因为病毒可以存在两种状态,一种状态是已经进入细胞了,我们用T细胞识别来把它消灭掉。另外一种状态是在细胞外面,我们杀伤性的T细胞不能杀死独立的病毒,这个时候就需要B细胞产生抗体,抗体把病毒包裹了以后,一来病毒不能感染宿主细胞,另外巨噬细胞能够更高效的吞噬病毒,把它消灭掉,补体也能够把它消灭掉。这个是细胞内、细胞外两种状态,实际上我们的免疫系统天网恢恢,都能够把它给消灭掉。
疫苗:免疫学家最伟大的发明
刚才讲的是病毒进入我们体内,我们可能有个保护,但是免疫学家如果只是解释现象,我们就不够伟大了。免疫学家最伟大的就是在1980年天花疫苗的成功,使得我们地球上第一次有一种传染病(病原),就是天花病毒,彻底在我们地球上消灭了。我小时候就曾经见过被天花病毒感染的人,那个时代天花还是一个危害,但是现在彻底不存在了。
那么,疫苗到底是什么?这张图描述的是教科书上针对宫颈癌的一个疫苗。宫颈癌主要是由HPV病毒引起的,这是他们当时做临床实验的一个描述。如果说没有宫颈癌疫苗的话,机体就不会产生抗体。被感染过的病人是可以产生抗体的,因为他被感染了,所以他很正常的就会产生免疫应答,会有抗体。
使机体产生抗体的另一种方式就是接种疫苗。科学家发明了疫苗,免疫给没有感染病毒的正常人,大家可以从接受免疫的人的血液中检测到针对HPV的抗体。疫苗接种以后,抗体7周后达到高峰,然后开始下降,到最后能够维持下来。所以这样的疫苗对于预防宫颈癌是有非常好的效果。
我们可以总结一下,好的疫苗应该有什么样的特点?对于所有的药物来说,安全性、有效性肯定都是最主要的。
电影有好片烂片,药也有好药烂药
前不久有人采访我说你怎么看中药对付新冠病毒?我觉得不管什么药都有好药,有坏药,你不能说看电影这个事是好的还是坏的,因为有好电影有烂片,所以药也有好药和坏药。不管中药、西药其实都有这样的,关键还是安全性和有效性。
对疫苗也一样,它首先必须是安全的,不能够引起其他的副作用,没有感染的人都不应该出现副作用。但前一段时间有人提出来,有些疫苗是不是会引起自闭症?后来被科学家给排除了。所以总的来说,现在的方法做出来的疫苗还是相对来说比较安全,但是有没有效果呢?

作为免疫学家,我们今天可能就谈的比较深一点。
第一个它有没有保护性?这个疫苗给了人以后,会不会使得人有足够的抵抗力对抗感染。像这张图上所显示的,给了疫苗或者是不给疫苗的人在感染以后(产生的保护力)就没有什么差别。甚至有的情况下是给了疫苗(的人情况更糟),比如登革热的疫苗就出现过这样的情况,就是说有些打了疫苗的人,他被感染的时候,实际上病得更严重了。也就是说,疫苗首先是不是有保护力,如果有保护力,这才是一个好的疫苗,否则的话根本用不着花钱去生产,给人类使用。
第二个是这种保护是不是持久的?刚才讲到我们的疫苗是要激活我们的B细胞、T细胞,这种获得性免疫,它应该是有免疫记忆的。我们人类为什么能够消灭天花?是因为如果我们全人类都接种了这种疫苗,我们就每个人都有抵抗力,而且不管这个病毒什么时候出现,我们生下来打了疫苗以后就能获得终身免疫。这就是免疫,尤其是获得性免疫的美丽之处。所以它的保护必须是持久的,当然有的时候有些疫苗它的保护力经过一段时间,比如10年,有所下降,需要再重新打一针,重新把免疫系统免疫力提高。这是另外一种情况,但(疫苗)至少在若干年内有保护作用。
对于病毒来说,我们基本上还是希望达到两个目的,第一个就是希望引起抗体的免疫保护,因为这个抗体是非常重要的。以前大家做HIV疫苗都关注于新细胞,后来发现抗体也很重要。现在大家慢慢意识到,对于抗病毒疫苗,你首先还是要引起保护性的抗体。但同时对于这个病毒的感染来说,我们还是希望有T细胞的免疫应答,因为T细胞也很重要,一方面T细胞能够帮助B细胞产生抗体,就像刚才提到的Tfh细胞;另外一方面有一些T细胞是专门的杀手,它能够把存在于细胞内部的病毒给消灭掉,所以好的疫苗有持久性,它至少能够同时引起抗体和T细胞免疫应答。
现在很多疫苗并没有兼顾两个方面,所以可能有些疫苗就相对来说不是那么成功。除了疫苗的保护力和持久性外,疫苗是不是容易生产,能不能广泛使用等等这样一些社会学问题同样值得关注。同时,抗体也有多种,保护力也有差异。
刚才这第一部分我跟大家介绍了,我们的免疫系统实际上有很多细胞,病毒侵入我们免疫系统的时候,第一个阶段是天然免疫,涉及到一些天然免疫的细胞,也涉及到Ⅰ型干扰素、NK细胞等等。但是更重要的是病毒会激活我们的B细胞和T细胞,这样的免疫对于病毒入侵是有长期的保护作用。我们真正要开发、研发好的疫苗,实际上应该是模拟这种活的病毒所引起的比较长效的免疫保护的机制,安全有效,能够长期使用,能够长期有效果,能够同时激活抗体和T细胞的免疫应答。
新冠肺炎带来的医疗挑战
如果大家爱学习,上一次听课已经听了石正丽研究员的报告,我就不需要把冠状病毒再描述一遍了,但是今天我选了两个长得比较好看的病毒,尤其右边是一个艺术家做的作品。首先它表面是有这样冠状的凸出,主要是它的S蛋白。按照我们学院张林琦教授的比方,S蛋白是病毒的钥匙,它要打开人的细胞的这扇门,因为它能够结合到这个人的细胞表面表达的ACE2这样的一个蛋白。
病毒颗粒中间的RNA像大家每天都吃的方便面一样,是它的遗传物质,进入细胞以后它就会释放遗传物质,能够进行复制,能够表达更多的病毒蛋白,然后病毒蛋白能够进一步的组装。一个细胞被感染以后,它会产生很多个小的它们自带的病毒,然后从细胞里面出来,再去感染其它的细胞。所以,病毒在人体细胞之外是没办法存活的,它必须要靠不断的感染新的细胞,进行复制,才能够使得它自己存活下去。这是简单的冠状病毒的一个介绍。
这一次新冠病毒引起的肺炎,最早在武汉发现,肺炎跟更早的冠状病毒,比如说SARS和MERS引起的这个肺炎实际上并不一样。
有什么不一样呢?
它引起的症状实际上是因人而异的,有无症状、有轻症、有中症、有重症,所以各种各样的都有。这个病毒在选择我们人类,在选择一些健康的人,有免疫力的人,当然也有免疫知识和医学知识的这些人,不会乱吃药,不会说不洗手、不爱干净的这些人。
最近有研究发现,到底什么样被感染的病人,比较容易成重症。首先第一个是年龄,65岁以上比65岁以下容易出现重症,甚至致死率要高很多。这是一个非常关键的因素,大家知道年纪大了以后,他的免疫力不如年轻的时候,这可能是其中的一个因素。
还有感染以后,它会引起血里面的白细胞,尤其是淋巴细胞大量减少。当然可能是多种原因,比如说因为组织液的通透性增强,这些淋巴细胞有可能进入了组织内部,完成它的任务。也有可能是因为其他的一些因素,比如说他的X光上面看到的肺炎等等,尤其是通过年龄和他的血液里面的免疫细胞的数量,暗示了感染以后出现重症肺炎的这些病人,有可能是他们的免疫不强,或者是免疫紊乱所造成。这是一个临床的基本的发现。
新冠肺炎给我们非常大的挑战。这是一个新的病毒,虽然我们以前人类见识过SARS,见识过MERS,但是这两个病毒致死率都非常高,实际上并没有长期在我们人群中存在,所以我们绝大多数人群是没有见过冠状病毒的。新冠肺炎病毒是一类新的病毒,第一次在我们人类这么大面积地大流行。现在不仅中国有几万人感染,在欧洲、在美国,甚至在非洲都发生了大面积的感染。
前面讲了新冠病毒感染的症状不一,这个病毒还有一个特点就是潜伏性高。一开始我们可能发现几个重症病人的时候,那个时候其实感染的人已经不少,由于当时的一些失策,我们在武汉没有提高警惕,没有及时的进行隔离和分离,使得感染的人数增加了很多。
第四点就是感染力强。刚才讲到钥匙,实际上SARS的锁跟新冠病毒的是很相似的,它们的锁就是同一把锁,但是新冠病毒的钥匙成功率更高,它跟锁的匹配性更好,它插进去就能打得开,所以它的感染力要比SARS强很多。
因为新冠病毒是新的病毒,虽然我们知道它会导致呼吸道感染,但是它引起的免疫应答、免疫保护跟流感病毒不太一样。而且现在对于免疫保护机制其实没有很多的研究,我一直呼吁,希望我们能够加强这方面的工作,需要我们的免疫学家、病毒学家、临床医生都来研究新冠病毒所引起的免疫反应,以了解到底怎么回事。这样才能进一步了解这个病毒,从而对症下药,甚至研发出比较精准的、能长期使用的疫苗来保护我们。
疫情发展的初期,公共健康政策出现了一些失误。虽然世界各国应对的方法都不太一样,这种失误可能也在被其他国家重复,包括在美国:在早期忽略了这个病毒所引起的危害,它的感染力、潜伏性等等。但是现在可喜的是我们国家采取了非常果断的措施,在(1月)23号武汉封城以后,我们现在每天看到的数字都是在下降,今天(3月13日)武汉只有5个病人,这是我估计从1月1号以来,本年度以来最少的,这是非常可喜的。
由于是新的病毒,也引起科学防疫上的困难。第一个方面,肯定是检测诊断。核酸检测是直接检测病毒的主要办法,比较精准,同时不会把流感跟病毒搞混。但是新冠病毒感染的主要是下呼吸道,所以它的取样会相对来说比较困难,因为它对样本的要求比较高,所以在早期出现了问题。王辰院士曾经说,核酸诊断试剂大概只有30%-50%的准确性等。
后来武汉的医生通过CT能够比较准确的诊断肺炎,因为它有一些显著的肺炎症状,所以从CT上能够比较准确的区分这一类感染跟流感等等。但总的来说还是需要检测病毒,否则的话从科学上来说就不是那么清楚。所以这是第一步,我们必须要在人群中能够精准发现那些被感染的人,这样我们才能够采取隔离和治疗的方法。
第二是科研方面的抗病毒研究,就是希望寻找到药物能直接杀死病毒,但这有难度,因为这是一个新病。
以前没有任何药是针对新冠病毒研发的。有一些针对其他的病毒,比如说流感的、HIV的,比较有幸的是针对MERS曾经有药做到二期。现在中日友好医院的曹彬教授,也是清华大学医学院的兼职教授,他在武汉金银潭医院推动的瑞德西韦临床研究,是中国也是世界上第一例三期临床试验。
重症病人会出现非常严重的肺炎,严重的病人出现呼吸急促,是病毒感染的一个主要的症状。严重的肺炎导致呼吸困难,抗炎症就是能够缓解症状,也是一个思路。当然也有很多实验室、公司在制造疫苗。
最后,这一次疫情爆发以后,我们的中医中药冲到了第一线,很多院士都到了。武汉在第一线用药,包括增强患者的免疫力,或者增强抗病毒能力。抗原疫苗和中药有一定的相似性,就是说它针对的不是直接杀死病毒,而是怎么样能够使得我们的免疫更有效率,更直接有效地针对病毒发挥作用,从而让我们的生命力更强等等,所以这是当前针对新冠肺炎的几个主要的科研方向。
针对从免疫学的角度,大家一直在讨论,为什么会有肺炎?我刚才也介绍,比如说流感来了,实际上我们是有免疫应答的,这是我们所说的有保护性的、受调控得当的炎症。因为炎症的最主要的功能是免疫细胞能够进入组织,能够消灭侵入的微生物。
在早期是有干扰素的表达,到后面是由T细胞和抗体主导的免疫应答,最后的重点是有效的消灭病毒。这就是我们所说的有保护性的免疫力,然后便能够存活下来,而且有大量的(康复者)能够长期免疫。
但是肺炎病人中的实际情况略有不同。以SARS为例,实际上免疫或者炎症在SARS里面已经被发现,但它的主要特征是干扰素表达被延迟了,这个干扰素为什么会变延迟?有一些科学家研究发现,SARS病毒表达的蛋白,实际上有一些是能够抑制干扰素的表达的,所以这是它为了对付我们人类的免疫系统产生的反应。还有后面的T细胞、B细胞的应答不够,不够全面有效,所以到最后患者的免疫应答不能产生保护,反而因为病毒没有被消灭,产生所谓的 ARDS(急性呼吸窘迫综合征),严重的甚至致死。
SARS 引起的在左边这种情况比较多,因为重症率很高,死亡率很高,有30%的病人死亡,甚至有一些生存下来的病人的肺功能有一些损伤。但是这一次新冠病毒实际上绝大多数人是右边这个情况:有轻症的肺炎、有发烧的、有呼吸急促的,但是最后他们的机体免疫系统能够战胜病毒,能够存活下来。这一些可能是跟他们产生的B细胞和T细胞的免疫应答有关。我们实验室最近跟垂杨柳医院和军科院秦成峰老师的实验室合作,也发现新冠病毒感染的病人诊断康复后,确实是有比较好的抗体免疫和T细胞的一些特征。但是有一些重症病人就有加速的、甚至不可控的肺炎,这些病人就从有免疫力变成了没有免疫保护这个阶段,甚至变成了一个炎症的反应。
右边这个数据是曹彬教授在《柳叶刀》发表的。请大家关注血液里面的指标检测,C是一个细胞因子,在血液中叫白细胞介素6,它的表达很高。中国科大的魏海明教授跟他们科大的临床医学院合作,就做了针对白细胞介素6的临床试验,发现在他们治疗的11个病人中,抑制白细胞介素6的功能,这些病人的炎症症状都有所好转,说明炎症和细胞因子对于病人的这些重症肺炎是有一定的影响和促进的。如果把白细胞介素6或者其他类似的细胞因子给阻断,可能会在一定程度上减缓病人的肺炎,使得他生存的机会会更大,能够缓解他的症状。当然,这个研究还是比较初步的,虽然有消息说在美国也得到验证,但是还需要评估,就是说白细胞介素6阻断以后,病毒的载量有没有变化,值得关注。
下面介绍就是对于没感染的人怎么办?因为我们能够把国门守得住的话,现在已经基本上在这一次抗疫斗争中取得了根本性的胜利。
武汉的同胞们虽然可能看不到武大的樱花,但是东湖的夏天的荷花你们是肯定能看得到的。但是如果这个病毒在下一个冬天卷土重来怎么办?因为那个时候我们不可能还是关着国门,对吧?或者我们内部有一些新的病毒出现,那么我们就要考虑给易感的65岁以上或者其他的易感的人群,是不是要给他们疫苗来保护?
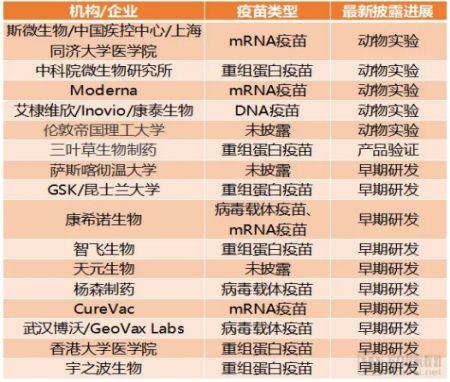
这张图是现在国家公布的正在研究的各种各样的疫苗,有不同的策略,大家可以看到有DNA疫苗、RNA疫苗、有重组蛋白疫苗、有病毒载体疫苗也还有一些传统的减毒疫苗和灭活疫苗等等,这些都在开发中。我也希望这些疫苗开发的时候能够对免疫学有一个比较好的评估。
疫苗所引起的免疫应答,第一要安全,第二要有保护性,它长期的保护性,而且能够同时结合B细胞的抗体产生和T细胞的杀伤力,就会比较圆满。这样的疫苗,我们大家都可以期待。我为什么要把这些公司的名字列出来,是希望大家能够跟踪,这些公司既然拿了国家钱来做研发,将来一定要来成功保护国民,所以希望他们获得成功。
后面我也介绍一下我们医学院开展的工作,尤其是张林琦老师和王新泉老师合作的工作。
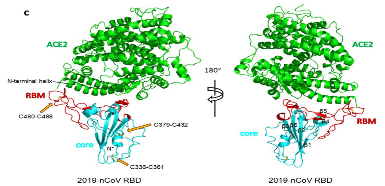
10天前总书记来到了清华医学院,看了张林琦的实验室,而且总书记特别说 “越是面对疫情,越要坚持向科学要答案要方法”。张林琦教授他们做了什么工作呢?(国家西湖大学和国家疾病中心都开展了类似的工作。)张林琦教授和王新泉教授合作,他们把病毒上凸起的蛋白的其中一个区域跟它的人类的细胞上的受体ACE2结合的复合物的分子结构给解决了。大家可以看到它的接触面其实还是比较广阔的,说明它的钥匙跟锁的联系,接触面是类似于拉链这样的一个结构,很难用一个小分子的药物来阻断。
所以这个新冠病毒可能用抗体比较合适,大家也知道最近曾经用抗血清来治疗重症病人也有一定的成功,包括张林琦所在团队也在试图分离新冠肺炎病毒感染者体内的保护性抗体,希望能够将这些抗体产业化后保护重症病人,使他们不受病毒的侵入。另外张林琦教授也跟其他的公司和团队合作来开发基于这种原理的抗新冠病毒疫苗。
新冠肺炎有哪些免疫学问题值得关注?
我们对于新冠病毒所引起的免疫反应、免疫应答知道的是比较少的,比如相比于我前面讲的针对流感的或者针对其他病毒的免疫机制要少很多。那么大家可能会提出新的问题,这些问题是我还没办法解决的,提出来跟大家分享。
第一是免疫应答的差异性基础。因为新冠病毒引起的免疫应答,或者说它引起的临床症状是千差万别,有轻症有无症状,重症有非常严重的肺炎致死等等。那么,个体的差异在哪里?是不是免疫有差异?免疫应答的差异在哪?到底是我们抗体产生每个人是不一样,还是每个人产生的抗体针对的是不同的分子、不同的病毒蛋白等等,这些都有待于研究和发现。
第二,关于保护性免疫的。病毒感染时最好有B细胞产生的抗体和T细胞的杀伤力,那么对于这种新冠肺炎或者心脏病引起的肺炎,它的保护性免疫到底需要哪些成分?我们是不是需要抗体?什么样的抗体?针对什么蛋白的抗体和什么样性质的抗体?我们需不需要杀伤性T细胞,它有什么样的特点?等等,这都有待于进一步研究。因为有免疫应答不一定有免疫保护,所以可能有一些重症病人他是有免疫应答,但是他没有被免疫保护,所以需要进一步的研究。
第三,防御性疫苗与预防性疫苗的研发。我们需要研发疫苗。其实 SARS和 MERS 都很可惜,当时都有一定的疫苗的研发,但是最后都没有推向临床,所以我们不知道那些疫苗的策略是不是对的。
所以我觉得这一次我们至少要把一个疫苗从头走到尾的规律摸到。如果说下一次又出现一个新的冠状病毒,我们就知道按照什么路子去做,那就不至于12个月-18个月才能够开发出有效的预防性疫苗。
第四,重症肺炎的炎症机制。刚才提到我们细胞因子白细胞介素6,它是唯一的报道的细胞因子参与。这些肺炎病人,到底为什么有这种慢性的持续的肺炎,最后致使他肺炎发生的机制是什么?它到底是由病毒引起的,还是因为什么?记得在曹彬教授1月份发的柳叶刀的文章里面,其实他们发现在 ICU 的病人里面交叉感染——有多种感染的病人是比较多的,在王福生教授做的尸检的第一例事件里面,实际上发现这些病人的外周血中有一类新细胞叫Th17,这个细胞是促进炎症,那么Th17到底有没有参与,现在开始有人提出来做临床实验。
第五,冠状病毒之间的交叉保护。就是说这一次冠状病毒产生的免疫力能不能保证机体能够抵抗下一次的冠状病毒的感染,这个我们也不知道。其实冠状病毒有一定相似性,有些蛋白很保守。对于这些保守的蛋白制造的疫苗,能不能变成一个普遍性的疫苗,这是值得我们关注的。流感实际上它的交叉保护是比较差的,因为流感病毒变异很快,所以每一个季度来之前,我们大家都要打一个新的流感疫苗,这样使得我们对今年会发生的流感有保护力。
第六,群体免疫学的研究。我们以前研究的多半都是个体的。如果我们用小鼠模型进行研究的话,每个小鼠几乎都是一样的。但在人群里面,实际上大家可以感觉到,我们的个体差异非常大,但是比如说我们这一次的感染的人数要远远大于SARS,加上还有一些隐性感染的,实际上没有确诊,因为他没有肺炎,但是他被感染过,他也有保护力了。那么在人群中如果说有100个人里面有2个人被感染和5个人被感染,下一次病毒再来它的病毒的 dynamics(动态学)是不是一样?我们免疫学其实就是要从人群的角度来考虑,我们整个人群对于一个新突发的病毒或者是复发的病毒,它的保护力可能不只需要免疫学,更重要的需要一些数学模型的参与。又比如说我们一旦有了疫苗,这些疫苗到底是所有的人都给还是易感人群给,这也是一个需要通过人群免疫学和病毒动态学的分析模型,来提供给卫生防预部门来决定到底是多大面积使用这个疫苗。
以上是我能想到的一些问题。
最后感谢大家的聆听,我觉得虽然我们对病毒的免疫学问题已经有漫长的研究,大概有几十年,从发现B细胞、T细胞开始,但是,新冠病毒是一个新病毒,是冠状病毒第一次大面积的感染人群,而且这个病毒引起个体的差异性症状使得我们对于它的免疫应答和我们机体的免疫保护和重症肺炎的机制,都需要进一步非常深入的研究,甚至还有疫苗的开发等等,也需要我们的免疫学的不断研究。希望这一次能够使得大家对免疫学感兴趣,希望有一些有志者能够投身于这个领域,能够成为免疫学家或者是免疫学的啦啦队。
最后讲到这儿,希望有时间跟大家一起讨论和交流,谢谢。
提问1:通过后天免疫产生的免疫力会比自然感染产生的免疫力更好吗?
我觉得不一定,因为我们现在疫苗学的研究其实还没有那么好,做疫苗的可能不真正完全懂免疫学,因为免疫学是与时俱进的,每年都有比较多的发展。通过疫苗产生的免疫力,有可能比天然免疫更好,为什么呢?因为像刚才提到的DNA疫苗、RNA疫苗和蛋白亚基的疫苗,它不会是把整个病毒的所有的蛋白都拿去表达,比如说我们如果拿一个病毒内部的蛋白来做疫苗,相对来说它就不会有保护力,因为它不引发抗体阻断钥匙和锁之间的结合,所以疫苗制造的时候就会选择一个更有针对性的蛋白,那么可能这样的免疫应答特异性更强,当人感染以后,我们可能对于病毒各种蛋白都有免疫应答,只不过是免疫力就有所分散,这是它好的一面。
另一方面,很多免疫学的研究都发现,实际上是活的病毒和活的细菌感染,它引起的免疫保护实际上是比我们现有的疫苗都要好的,这就是为什么我们现在最好的疫苗还是灭毒的细菌或者病毒、或者减毒的细菌或者病毒,因为它是一个比较完整的体系,它引起的免疫反应(更好)。这可能是两点原因,一是能够同时激活B细胞和T细胞;还有一个它有限的复制,能够使得我们免疫应答的启动的时间更长,就刚才说的5天,如果说我们给了一般的疫苗,实际上激活免疫系统就是一个 hit and run,就是撞了就走,所以他的 time window 可能不足够长。
我希望这些疫苗学家可以和免疫学家一起合作,不断改善这些方面,所以这就是为什么美国的疫苗中心有病毒学家、有免疫学家、有疫苗学家,大家在同一个团队、同一个中心互相启发,互相合作,争取取得最好的疫苗。
提问2:是不是免疫力越强的人越不容易感染新冠病毒,也越容易康复呢?还有人称,其实免疫力越强越容易感染,哪种说法是科学的?
这个说法不一定,大家可能记得在SARS感染的时候,实际上重症的都是青壮年,是免疫力越强的,所谓的免疫力,身体越好的,可能我们身体越好的,我们引申到可能是免疫力越强的,那么这些人是症状更强,所以当时钟南山院士是用了激素,实际上激素是一个广谱的抑制剂,来降低炎症和降低免疫反应的。
但是这次新冠病毒导致重症的,刚才提到65岁以上比例就比较高,所以这个可能是跟免疫力有一定关系。我也想提一下免疫力,实际上很难说,什么叫做免疫力?因为人类对付不同的环境的物质,他产生的免疫反应是不一样的,比如说我们针对病毒的时候,我们要产生干扰素,针对细菌的时候,又需要另外一种机制。但有的时候我们免疫力过强,人容易产生过敏,比如说现在春天的花开了,可能有些人也开始过敏,但是戴着口罩可能使得季节过敏没有那么严重。还有一些人对食物过敏,比如说吃的奶制品,吃了以后就容易肚子痛,所以免疫力不是一个能够科学形容或者确定的参数。我们想说的是,实际上是一个免疫的相对来说平衡,然后对要有应答的,比如病毒细菌能够有比较强的免疫的,但同时对于环境中间一些不危险的物质,比如人奶制品,比如说花粉就不应该有免疫力。
提问3:接种疫苗可能会有副作用,我们究竟应不应接种疫苗?
这是非常有意思的问题。其实总的来说接种疫苗是安全、可靠、有效,这就是为什么我们生下来以后会接种那么多的疫苗。为什么天花病毒能够在我们人类完全消失掉,这就是一个(例子)。但是最近也有些疫苗出现一些大家比较困惑的问题,比如刚提到的登革热疫苗,它会引起免疫过激反应,就是被感染的时候,它的感染反而更强了,其中的机制现在还没有完全搞清楚。
我觉得只要是药监部门批准、证明安全有效的疫苗,我还是主张大家应该去接种疫苗。
文章来源于赛先生
话题:
0
推荐
财新博客版权声明:财新博客所发布文章及图片之版权属博主本人及/或相关权利人所有,未经博主及/或相关权利人单独授权,任何网站、平面媒体不得予以转载。财新网对相关媒体的网站信息内容转载授权并不包括财新博客的文章及图片。博客文章均为作者个人观点,不代表财新网的立场和观点。



 京公网安备 11010502034662号
京公网安备 11010502034662号 