
超重/肥胖,有哪些判断标准?我们又该如何应对肥胖问题?
● ● ●
根据2020年12月国家最新发布的调查报告,目前中国成年人的超重肥胖比例已超过成年人人口总数的50%,6-17岁儿童及青少年超重肥胖率接近1/5,超重肥胖比例逐年攀升,所引起的相关慢性病及过早死亡的风险均显著增加。
值得注意的是,我国超重肥胖人群的城乡差距不断缩小,根据BMI趋势,肥胖问题已迅速蔓延到收入水平较低的非城市地区。其次,儿童及青少年肥胖问题日趋严峻,这不仅危害现阶段的健康,也增加了成年后体重管理的难度。
近期,华中科技大学同济医学院公共卫生学院教授潘安领衔的中国专家团队在《柳叶刀·糖尿病与内分泌学》发表了系列文章,深度阐述并剖析我国人群的肥胖问题,指出我国在肥胖预防、临床管理以及公共卫生政策方面所面临的挑战,并提出了应对建议。
由于身体质量指数(BMI)计算测量方便,与超重和肥胖相关性高,通常是根据BMI数值判断超重和肥胖。与世卫组织定义的不同,研究发现中国人在相同BMI的情况下,相较白人群体体脂率更高,罹患心血管疾病的风险和全因死亡率也更高,因此适用于中国的超重肥胖判断标准如下:

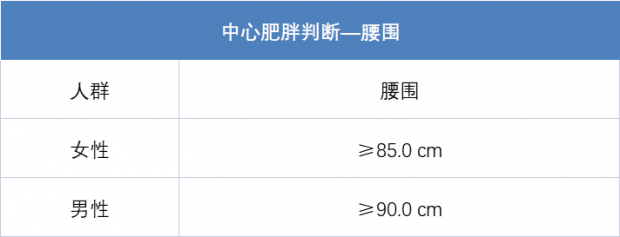
此外,中心性肥胖的危害不容小觑,其可反映皮下脂肪、内脏脂肪以及异位脂肪分布情况。不同的研究结果均表明,内脏脂肪作为较为危险的脂肪极易引起中心性肥胖,增加心血管疾病风险。BMI相同的情况下,中国人群相较于白人群体内脏脂肪比例更高,中心性肥胖甚至也存在于BMI正常的人群中。评估中心性肥胖的重要依据之一是腰围。根据中国糖尿病学会的标准,划分如下:
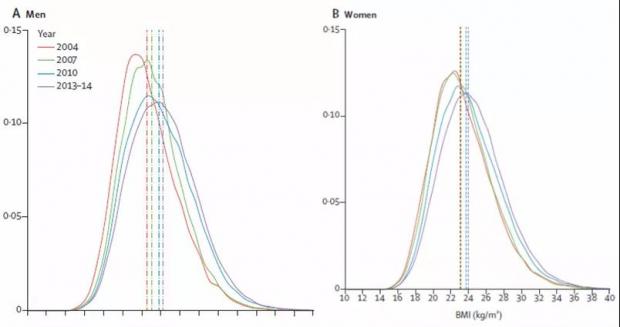
肥胖对健康的威胁无需冗述,根据目前的研究,肥胖可能带来高血压、2型糖尿病、动脉血管疾病以及多种癌症风险的增加。BMI的上升与慢性非传染病之间几乎呈线性或对数线性关系。
中国肥胖问题综述论文称,导致肥胖的根本原因在于热量盈余,而带来热量盈余的因素可以分为三类,系统机制、环境助推及个人风险。系统机制通过环境助推增加个人风险,这三者呈现出彼此交织,递进影响的特点,一同构成了导致肥胖的 “网络”。并且随着社会发展,这张 “网” 越织越密。
系统机制的因素涵盖经济发展、社会文化准则、政策监管等方面。经济发展带来的影响最直接、渗透性最强、最广泛。一方面市场逐利,食品消费的增加刺激了食品产业的迅速发展,为追求口感,高糖分精加工的食品不断涌现,导致热量摄入增加。另一方面,科技的发展,家用电器、交通工具的不断进步,使得人们渐渐懒动,热量消耗下降。电商平台的迅速发展也使人们购买食品,包括精加工和包装零食变得更为容易。
社会文化准则的影响最深远、隐匿性较高。其中不乏有关于 “胖” 是代表福气、富有的文化概念。孕妇在妊娠期也被鼓励多吃少动,不经意间就有可能导致孕妇与胎儿的肥胖。另外由于承袭儒家文化对教育的重视,激烈的竞争使得儿童和青少年课外活动被忽视,锻炼减少。
政策监管扮演的角色在现代社会中至关重要,超重和肥胖症预防控制指南是否便于实践、商业利益与公众健康关系如何平衡,宏观政策的制定与监管牵一发而动全身。
从环境助推来看,城市化带来人口重新分布和劳动力转型,传统农耕经济被现代化工业所取代。根据中国居民健康与营养调查(CHNS),劳动生产模式的改变使得男性工作中体力劳动的比例减少了4/5,女性工作中体力劳动比例减少了2/3。
根据CHNS定义的衡量城市化的标准之一,餐厅、快餐店、超市以及露天市场数量越多城市化程度越高。但两项CHNS的纵向研究显示,附近区域餐馆密度,尤其是西式快餐店的密度,与成年人的超重和肥胖呈正相关。由此看来,城市化定义的本身似乎就与公共健康中的肥胖问题存在矛盾。而如何化解这种矛盾,则需要更多的智慧和系统性的考量。
从热量消耗角度,城市规划中对非机动车道的支持保护逐渐下降,用地规划的多样性减少,导致人们锻炼活动时间减少,均与肥胖的风险增加有关。调查表明,机动车数量的增加与肥胖问题,尤其是男性人群肥胖,有紧密联系。
系统的运行营造出了大环境,而大环境则塑造着每个人的健康。
在大环境影响下,中国人原本以蔬菜为主的饮食习惯逐渐西化。1982至2012年,中国人均每天动物性食物的摄入增加了101.7克。2019年一项基于12个国家包装食品及饮料的比较分析指出,中国的包装食品饱和脂肪及糖含量是最高的。
活动量的减少对儿童及青少年的影响也拉响警钟,2017年的一项体能调查显示,三分之二7-19岁的中国学生未能每天至少锻炼1小时,同时三分之一每天未能将电子屏幕的时间控制在2小时以内。两个针对3800名在校儿童的纵向分析表明,电子屏幕时间的增加与肥胖呈正相关。
除了后天习惯的归因,基因是否也与肥胖有关呢?三项针对东亚人群的全基因组荟萃分析(其中14个研究基于中国人群)发现了26个BMI相关的基因变异,但这些仅能解释BMI变异度的1.5%。甚至在3项独立分析中,后天的高体力活动水平可以削弱基因对肥胖带来的影响。因此,生活习惯与基因的共同作用相较于基因本身显得更重要。
除此以外心理因素、内分泌也与肥胖相关联。现代生活中压力不断增加所导致的进食障碍和睡眠失常通常与肥胖共生。2021年针对33206名6-17岁的儿童及青少年的荟萃分析指出,在儿童和青少年人群中,睡眠缺失与超重肥胖独立相关。部分研究显示,生活中接触到影响内分泌的化学因素,如常见塑化剂(双酚A及邻苯二甲酸盐)和调味品(谷氨酸钠),均有致胖风险。
中国目前是世界上肥胖人口最多的国家,对国家卫生健康系统带来的挑战不言而喻。但肥胖问题之所以棘手的三个痛点在于:有效生活干预方式稀缺、药物批准不足以及非生活干预方式普遍接受程度较低。
生活方式
中国幅员辽阔,“一刀切” 的饮食计划必然与地域、个人饮食文化相悖,且有执业资质的营养师数量远远不能满足需求,因此尚未形成经过认证的干预肥胖的生活方式。专家指导难以落实到具体细节,超重肥胖人群想找到适合的、营养均衡且可持续的饮食锻炼计划难上加难。而个人盲目节食往往带来更严重的反弹。
药物治疗
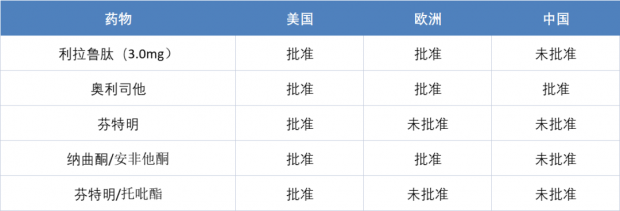
目前我国批准的用于减肥的药物仅有奥利司他,远少于美国和欧洲地区。利拉鲁肽在我国已批准用于2型糖尿病的治疗,但减肥治疗尚未批准上市。近期国外一系列随机化临床干预研究显示,利拉鲁肽具有较好的减重效果,然而在中国人群中效果如何仍需要设计合理、规范的随机化临床试验进行认证。
常见用于成人减肥的药物批准状况
减重手术
手术治疗在中国比较少见,但近年来数量有明显增加。BMI超过37.5 kg/m²的患者被强烈建议手术治疗。BMI在27.5–32.5kg/m²之间,尝试其他干预方式无效且同时有两种以上代谢综合征组分,或存在并发症的患者,也建议进行减重手术。然而由于减重手术在国内案例较少,人们对它的好处了解有限,同时其费用高昂,相当于2019年中国人均可支配收入的1.5倍。因此,减重手术的接受程度并不高。
肥胖治疗不是一蹴而就的,它需要长期维持且可能伴随着反弹,患者的预期和治疗效果的落差可能导致过早放弃。同时,受社会文化影响,人们对肥胖疾病概念上的认识不足,使得减肥仅仅被认为是一种行为习惯问题,增加了治疗惰性。
面对这些亟待解决的问题,撰写中国肥胖问题综述的研究团队给出了相关建议:
首先是将肥胖问题纳入基础保健咨询,并实行分级管理,常规肥胖问题可在初级医疗机构完成,并发症情况复杂的,推荐去二级或三级医院。同时引入监管机构认证的商业体重管理项目,用以弥补基础保健咨询专业性薄弱的短板。
其次,进行多学科综合管理。肥胖患者就医往往是因为并发症,所以一般会根据并发症去相应的科室就诊。目前中国对肥胖治疗的多学科综合管理仅适用于接受肥胖手术的患者,但由于肥胖问题的复杂成因,包括内分泌、营养、心血管及心理在内的综合管理能够给到患者更全面细致的评估和诊疗。
此外,必须同时加强健康专业人士的教育和培训。从基础保健咨询到医生护士以及医学院,专业人士是肥胖管理问题的关键一环。随着科技的渗透,电子健康系统也可以作为传统方式的补充,植入日常生活,不断提高咨询诊疗服务的可获得性与可承担性。
肥胖问题不仅是个人的健康问题,也是一个社会问题,已经逐渐渗透到社会各个阶层和群体。人们对此问题严重性的认识不足,是肥胖问题的最大威胁。社会发展的问题还需靠整个社会来调整解决,仅靠规劝人们改变自身行为是单薄的,我们急需在社会系统和环境上发力,改善我国人群的肥胖问题。
总之,中国已经实施了一些政策和计划预防肥胖症,但仍不足以应对这种流行病。中国肥胖问题系列综述将进一步总结我国目前的与肥胖相关的公共卫生政策情况,以及全球公共卫生政策进展,并根据我国国情提出适合中国人群的肥胖相关卫生政策建议,敬请期待。
杭玉婷,《健康学人》公众号 (ID: healthcaresci)创作团队成员。
参考资料:
1. Xiong-Fei Pan, Limin Wang, An Pan. (2021) Obesity in China 1 Epidemiology and determinants of obesity in China. Lancet Diabetes Endocrinol. 2021
2. Qiang Zeng*, Naishi Li*, Xiong-Fei Pan*, Lulu Chen, An Pan. (2021) Obesity in China 2 Clinical management and treatment of obesity in China. Lancet Diabetes Endocrinol. 2021
制版编辑 | 卢卡斯
0
推荐



 京公网安备 11010502034662号
京公网安备 11010502034662号 