
图源:pexels
撰文 | 商周
今年11月23日, 世界卫生组织官方网站发表了一篇题为“中国北方儿童呼吸道疾病激增”的文章[1], 让目前这一令人关切的问题吸引了世界的注意 。
一天后的11月24日,世界卫生组织流行病预防部执行主任玛丽亚-范-克霍夫(Maria Van Kerkhove)在接受了 STAT 的采访时表示,目前中国儿童呼吸道感染激增的主要原因是新冠疫情相关的免疫鸿沟(Immunity gap) [2]。

STAT网站截图(参考链接2)
无独有偶,知名学术杂志《自然》在11月27日也发表了一篇题为“中国儿童肺炎神秘浪潮的背后是什么?”的文章,试图从科学的角度来解读几天前世界卫生组织发布的那条新闻[3]。在文章的作者杰玛-康罗伊(Gemma Conroy)看来,中国目前的激增的儿童呼吸道感染一方面在意料之中,理由和玛丽亚-范-克霍夫所给出的一样,即新冠疫情相关的“免疫鸿沟”,只是康罗伊把它叫成“免疫债”(Immunity debt)。同时康罗伊也认为,中国目前激增的儿童呼吸道感染也有一些不寻常的地方。
什么是“免疫鸿沟”?
“免疫鸿沟”和“免疫债”几乎是同一个概念,指的是长时间缺乏和病原微生物接触而导致的对该病原体没有免疫力的人增多。“免疫鸿沟”是一个通用的学术名词,而“免疫债”在媒体上更为常用。另外,前者更中性一些,而后者则有些贬义,甚至有时会给人误导。
因为避免“免疫债”一词可能带来的误解,所以在这篇文章里统一用“免疫鸿沟”一词。具体到新冠疫情相关的“免疫鸿沟”,指的是因为严格的防疫措施下,人们缺乏接触一些病原微生物(比如导致呼吸道感染的病原体)的机会,从而让人群中对这些病原微生物没有免疫力的人的比例增加。当疫情防空措施取消之后,这些病原体导致的疾病就可能激增。
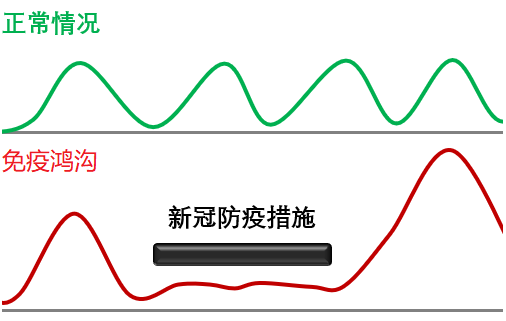
新冠疫情相关“免疫鸿沟”效应的简单示意图 丨制图:商周
图中绿线(正常情况)和红线(因为新冠防疫措施带来的免疫鸿沟)代表的是其他呼吸到感染型疾病的发病走势。就像上图中示意的那样,新冠防疫措施(比如戴口罩、减少聚集、关闭学校等)在预防新冠的同时也会防止其他呼吸道传染病的发生。但在疫情防控措施松动后,这些被压制的呼吸道病原体中的一部分则会出现感染的激增。
而一种病原体是否会在疫情防空松开后因为“免疫鸿沟”而爆发,则取决于他本身的属性。还是以常见的呼吸道病原体为例。
第一种情况的代表是呼吸道合胞病毒(RSV),它是常见的可以引起呼吸道感染的病原体。绝大多数儿童都会被这种病毒感染,一般情况下症状较轻(和普通感冒类似),只有少部分免疫力较低的人在感染后才会出现较重的症状,需要住院治疗。在被感染后,人们对这种病毒也就有了免疫力。在普通人群中,95%以上的人都被这个病毒感染过,也都因此有了一定水平的免疫力。
所以对呼吸道合胞病毒来说,绝大多数人迟早都会被它感染。当新冠疫情期间人们没有机会接触呼吸道合胞病毒,一些人(尤其是新生儿和儿童)就对这种病毒没有免疫力,而且他们的数量会随着新冠防控的时间延长而不断增加。等到新冠防疫措施放松或取消时,呼吸道合胞病毒的感染就会激增,不仅仅因为对它没有免疫力的人的数量的增多,还因为群体免疫效应的减弱。
第二种情况的代表是流感病毒,另外一类感染呼吸道的病原体。和呼吸道合胞病毒不同,流感病毒变化多端,每年流行不一样的毒株。即使之前被感染,所建立的免疫力对来年的流感病毒没有什么作用。
因为流感病毒的这种属性,它在新冠疫情相关的“免疫鸿沟”中的表现就和呼吸道合胞病毒很不相同。在严格封控的新冠疫情期间人们接触流感病毒的而机会大为减少,也就抑制了流感的发生;但当新冠防疫措施放松后,流感病毒也不会像呼吸道合胞病毒那样爆发,只是会回到新冠疫情之前的水平。
因为理论上的可能性,在疫情期间的2020年和2021年,有就学着呼吁重视新冠疫情相关的“免疫鸿沟”所将带来的影响 [4, 5]。
当然,上面谈到的都是理论上的可能,我们还是来看看现实中的情况。
新冠疫情相关的“免疫鸿沟”效应在现实世界的情况
随着新冠疫苗接种在2021 年的普及,从那年夏天开始各国开始先后放松新冠防疫措施,新冠疫情相关的“免疫鸿沟”对呼吸道感染性疾病的影响从理论也变成了现实。
日本就是一个例子,2021年11月日本东京国家全球健康与医学中心的科学家发表了一篇论文,其中比较了2017到2021年间呼吸道合胞病毒在东京地区的感染情况 [6]。
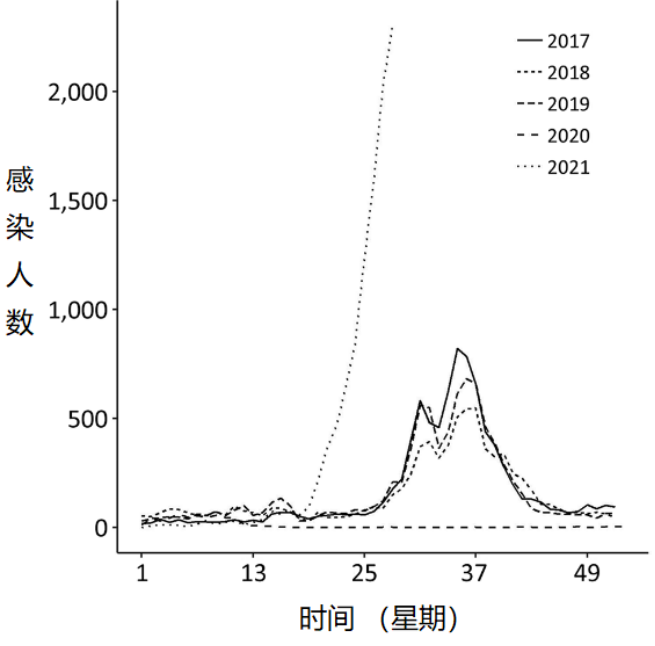
日本东京2017到2021各年间RSV确诊有症状感染情况丨图源:参考链接6
从上面的图中可以看到,在2017 ,2018,2019这三年,呼吸道合胞病毒在东京导致的有症状的确诊感染人数相当;而在新冠疫情防控严格的2020年,东京地区几乎没有确诊的呼吸道合胞病毒感染病例;等到2021年新冠防疫松开之后,呼吸道合胞病毒感染的病例开始激增。
2022年初发表的一项来自芬兰的研究则调查了疫情管控放松后多种呼吸道病原体的流行情况,包括流感病毒和呼吸道合胞病毒 [7]。结果表明,在新冠严格管控的2020年,这两种病毒的感染病例都在一个极低的水平;等到疫情管控放松后的2021年,呼吸道合胞病毒的感染病例较新冠疫情前有了激增,而流感病毒则基本上回到了疫情前的水平。
这一事实和上面的理论推测也完全一致。
除了日本和芬兰,在世界其他地方也同样在新冠管控放松后出现了呼吸道合胞病毒感染的激增,比如英国、澳大利亚和意大利 [8-10]。其中今年发表的一项意大利的研究,更是将新冠相关的“免疫鸿沟”量化了出来 [10]。
根据这项研究估算,在新冠疫情前的2018年,意大利伦巴底地区人群中对呼吸道合胞病毒没有免疫力的比例是1.4%;而在新冠疫情管控放松后的2021年,这一比例上升到了2.3%[10]。
虽然上面的数据也意味着人群中对呼吸道合胞病毒有免疫力的比例在疫情前和疫情后分别为98.6%和97.7%。对于基本传染指数为4.5左右的呼吸道合胞病毒来说,看上去是一个足以形成群体免疫的比例。但实际情况并非如此,因为幼儿园和学校是儿童聚集的地方,这里对这一病毒有免疫力的人的比例才至关重要。
根据这项研究估计,就1到5岁以下儿童这个群体而言。疫情前对呼吸道合胞病毒没有免疫力的比例是15.6%,但在疫情后这一比例上升到了40.5%。这个24.9%的“免疫鸿沟”,大大地损害了群体免疫的形成。
总之,由于对呼吸道合胞病毒没有免疫力的儿童数量的上升,还有儿童中群体免疫效应的降低,让世界各地在新冠疫情管控松开后出现里呼吸道合胞病毒感染的激增。
所以,当中国最近出现了呼吸系统感染病例激增的时候,世界卫生组织的专家自然地认为这时一件并不意外的事情,并把其中主要源于归因于新冠疫情相关的“免疫鸿沟”。
新冠相关的“免疫鸿沟”对个体免疫力有什么影响?
正如上面谈到的,新冠疫情相关的“免疫鸿沟”会导致部分人(尤其是低龄儿童)没有机会接触特定的病原体,从而导致人群中对这些病原体缺乏免疫力的人的比例上升,并进一步降低群体免疫的效果。
值得注意的是,上面提到的“免疫鸿沟”所带来的两个效应都是群体层面的。做为普通百姓个人,可能更关心另外一个重要的问题: “免疫鸿沟”会不会影响个人的免疫力?换句话说,对于个体而言,如果他们在新冠疫情期间因为没有接触某种病原体而对它缺乏免疫力,等到疫情结束在被这种病原体感染的时候,会不会出现更严重的症状?
这个问题的答案是不会。还是以呼吸道合胞病毒举例,儿童在新冠疫情期间没有机会感染它,等到几年后疫情结束再被感染后,所出现的依然会是正常的症状:大部分人都是像普通感冒一样的轻症,小部分人需要治疗。
虽然新冠疫情相关的“免疫鸿沟”不会在之后感染性疾病上对个体产生坏的影响,但严格的新冠防疫措施可能在下面这个方面对个体的免疫力产生一些潜在的副作用。
因为严格的新冠防控措施,人们不仅减少了和病原体接触的机会,也同时减少了人和大自然中无害的微生物的接触机会。而在我们的免疫系统进化的过程中,这些大自然界无害的微生物在其中起到有益的作用。尤其是在我们生命的早期,接触无害的微生物会帮助我们的免疫系统学会耐受,避免不必要的免疫反应,比如过敏和自身免疫病。这就是著名的“卫生学说”或“老朋友学说”[12]。
所以,在新冠疫情期间出生的婴儿,如果因为疫情的防控而缺少了接触大自然中无害微生物的机会,以后患上过敏性疾病或自身免疫病的概率可能会有所增加,不过这只是一种推测。
新冠疫情后的呼吸道感染激增的对策
所以,“免疫鸿沟”是一种正常的现象,对个体的免疫力影响很小,主要影响在群体层面,比如后新冠时代的呼吸道感染的激增。那么,我们可以如何应对呢?
根据世界卫生组织新闻稿,中国目前激增的呼吸道感染的主要病原体包括肺炎支原体、呼吸道合胞病毒、流感病毒、新冠病毒等[1]。这些都是新的已知的病原体,而且目前为止没有发现新的变种。
主要有两点:一是防止感染病例的激增,二是防止激增后导致的医疗资源的挤兑。
关于如何应对,世界卫生组织也给出一些建议,包括酌情接种流感、COVID-19和其他呼吸道病原体疫苗;与患病者保持距离;患病时呆在家中;必要时接受检查和治疗;酌情佩戴口罩;确保通风良好;定期洗手 [1]。这些措施基本上对应的就是上面提到的第一点,即降低感染的发生。
至于第二点, 防止医疗资源的挤兑。目前在中国,医疗资源的紧张的一大原因是儿科建设不足和分级诊疗不完善,所以在这方面需要采取一些可行的措施,从而有备无患。
参考资料:
[1]
[2]
[3]
[4]Baker RE, Park SW, Yang W, Vecchi GA, Metcalf CJE, Grenfell BT. The impact of COVID-19 nonpharmaceutical interventions on the future dynamics of endemic infections. Proc Natl Acad Sci U S A. 2020;117(48):30547–30553
[5]Cohen R, Ashman M, Taha MK, Varon E, Angoulvant F, Levy C, Rybak A, Ouldali N, Guiso N, Grimprel E. Infect Dis Now. 2021 Aug;51(5):418-423. Pediatric Infectious Disease Group (GPIP) position paper on the immune debt of the COVID-19 pandemic in childhood, how can we fill the immunity gap?
[6]Ujiie M, Tsuzuki S, Nakamoto T, Iwamoto N. Resurgence of res-piratory syncytial virus infections during COVID-19 pandemic, Tokyo, Japan. Emerg Infect Dis. 2021;27(11):2969–2970.
[7]Kuitunen I, Artama M, Haapanen M, Renko M. Respiratory virus circulation in children after relaxation of COVID-19 restrictions in fall 2021—a nationwide register study in Finland. J Med Virol.2022;94(9):4528–4532.
[8]Bardsley M, Morbey RA, Hughes HE, et al. Epidemiology of respiratory syncytial virus in children younger than 5 years in England during the COVID-19 pandemic, measured by laboratory, clinical, and syndromic surveillance: a retrospective observational study. Lancet Infect Dis. 2023;23(1):56–66.
[9]Eden JS, Sikazwe C, Xie R, et al. Off-season RSV epidemics in Australia after easing of COVID-19 restrictions. Nat Commun. 2022;13(1):2884.
[10]Hadrian Jules Ang et al. Reconstructing the impact of COVID-19 on the immunity gap and transmission of respiratory syncytial virus in Lombardy, Italy. EBioMedicine. 2023 Sep:95:104745.
[11]严胜男,李姗姗. 后新冠时代,多地儿科爆满世卫关注,然而最危险的时刻还未到来。
[12] John W. Frew. The Hygiene Hypothesis, Old Friends, and New Genes. Front Immunol. 2019; 10: 388.
0
推荐




 京公网安备 11010502034662号
京公网安备 11010502034662号 