


讲者 | 李太生
整理 | 英 俊
责编 | 吕浩然
● ● ●
大家好,我是北京协和医院感染内科李太生,很荣幸能够作为第6期 “2020科学抗疫” 系列科普公益活动的嘉宾。我来给大家介绍一下最近两个多月以来,我们在抗击新型冠状病毒方面的一些经验和体会。
所谓的新型冠状病毒肺炎,世界卫生组织称之为COVID-19,但是我个人理解,应该称为新型冠状病毒感染性疾病,COVID 应该更为准确一些。因为,它不仅会影响肺,还会影响到其它系统和脏器。这个病毒是一个球形的、单链的RNA病毒,属于冠状病毒家族,因为它外观有长着非常漂亮的貌似皇冠状的外壳S蛋白,所以称之为冠状病毒。
冠状病毒家族总共有7个(成员),其中两个是我们比较熟悉的:一个是SARS,也就是2003年在中国曾经暴发过的,我们当时称之为非典(型性肺炎);另外一个是2012年在中东暴发的MERS。
关于COVID-19新型冠状病毒肺炎,到目前为止,学术界尝试了很多种老的药物,这些药物都是基于其它疾病,比如针对艾滋病病毒、流感病毒,或者像风湿免疫类疾病的药物等等,一些老的药物在临床上做了各种各样的尝试或临床试验,但到目前为止,尚无特效抗(新冠)病毒药物。目前现有的证据表明,这些实验药物,包括中药对某些早期或轻重症病人可能有一定效果,但没有任何一个严格的随机双盲试验证明,某种药物是有效的抗新型冠状病毒药物。

通过最近两个多月的了解,我们知道新型冠状病毒的传染途径主要是通过呼吸道传染,包括飞沫传播,以及在重症病房空气中可能会存在气溶胶的问题。尤其是对于插管或者气管切开的病人可能通过气溶胶的传播,但是在一般情况下,对普通人来讲,主要是通过飞沫传播。
接触传播,包括说我们的手触摸了负载病毒的物体,可能会引起传播。但它不是通过皮肤直接进入人体的,而通过带有病毒的手接触口腔或者鼻粘膜来传播的。至于粪口传播,目前没有直接证据证明病毒可以通过消化道传播。
另外再谈一个概念——RO指数。RO指数简单讲,就是一个带病毒的感染者或病人可以传染几个个体?到目前为止,比较多的研究证明,新型冠状病毒的RO指数是3,所以它的传染性是比较强的。目前可以肯定的是新型冠状病毒的确诊病人是传染源,另外无症状感染者,即已经有病毒核酸呈阳性,但没有发病,也可以作为传染源。
潜伏期方面,目前有比较多的数据已经证明,潜伏期平均为7天,一般不超过两周,这也就是为什么我们目前制定的对于密切接触人群隔离期为两周的科学依据。
如果一个人不幸感染了病毒,它会出现什么样的临床表现?首先,对于几乎所有的急性传染性疾病,包括SARS、流感、流脑、麻疹等等,尤其是通过呼吸道传染的疾病,主要表现最常见的就是发热,新型冠状病毒亦是如此。但与SARS相比,有30%新型冠状病毒患者的发热症状并不是特别明显。甚至有些人没有发热的症状,只是出现了乏力、干咳等。
这样的临床表现也给我们对这个病的早期诊断带来了极大的困难。当然,除了依靠临床表现之外,我们还要靠流行病学史,也就是有没有和确诊患者或者疑似患者有接触,如果二者皆有,则一定要及早地去指定医院就诊,做相应的检查。
目前,影像学表现是诊断新冠肺炎的主要实验室指标之一。如果肺部CT是正常的表现,即使有发热等表现,我们也不能诊断是新型冠状病毒肺炎,CT也是辅助诊断里一个非常重要的手段。但是,还有其他实验室的一些检查,比如早期病人常常是白细胞(指标)正常,甚至淋巴细胞(指标)也正常,重症病人的淋巴细胞却会降低。此外,确诊的过程中病人的核酸检测一定需要是阳性,换言之,咽拭子、痰液,或者可能取得的支气管灌洗液等等检查到了病毒核酸(阳性),才能作为确诊病例。
所以我要强调另外一个概念,什么叫无症状感染者?无症状感染者就是没有刚才我提到的发热乏力、呼吸困难等临床表现,也没有CT显示着肺部有影像学的改变,但是它出现了核酸阳性。而无症状感染者其实又分两种情况,一种是核酸先呈阳性,随后发病变成确诊的病人,另一种是核酸阳性,但一直没有症状,最后自己会自愈。
我们国家已经有了7个版本的新冠病毒诊疗指南,其中也提到了无症状感染者,轻型病例、普通型及重和危重型病例,都讲得非常清楚。
到目前为止,关于新型冠状病毒,我们还有很多不清楚的地方,如发病机制、疾病不同阶段的相应改变等。我们团队在今年1月25号编写的《北京协和医院关于“新型冠状病毒感染的肺炎”诊疗建议方案》(下称“诊疗建议”)中,很多是借鉴于当年对非典的研究。当时,我们北京协和医院临床诊断了106例非典病人,当时还不知道非典是由病毒感染引起的,不知道它是SARS病毒,只称为非典型肺炎。我们就把这些临床诊断的非典型性肺炎的病人和其他我们做过相关研究的,像艾滋病巨细胞病毒、EV病毒等病毒的临床特点,尤其是免疫学特点进行比较分析,发现SARS或者说非典它有一个显著特点,就是CD4和CD8 T细胞(两种免疫细胞)是明显降低的,甚至有些降低出现在肺部炎症之前。
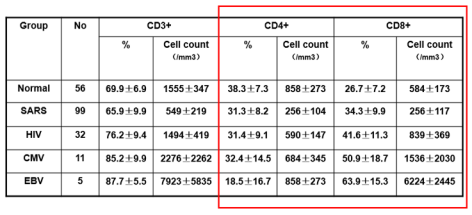
SARS病人CD4+细胞(98%)和CD8+(80%)细胞同时减少,多于发病1周内(有些发生在胸片改变之前)
所以,我们当时提出对非典病人做T细胞亚群检测,有助于早期诊断,进而提出假说:因为CD4减少越明显,肺部炎症就会越重,所以我们提出用激素治疗非典的6字方针——“早期、短程、小量”,它的机制就是在发病的早期,用小量的糖皮质激素打断炎症的进展,由于像TNF IL8等等引起的细胞趋化因子吸引淋巴细胞向肺内的虚化,来阻断疾病的发展,取得了比较好的治疗效果。
针对新型冠状病毒,我们在2020年1月21号开始编写诊疗建议方案的时候,基本参照了国家当时的第三版诊疗指南,还结合了一些我们自己的临床经验,提出对于淋巴细胞降低的发热病人,尤其要注意、重视,特别是对于CT检查正常、核酸检测阴性,但CD4与CD8细胞明显降低的,我们建议隔离观察,并检查随后的变化。此外,在当时没有明确有效的抗病毒药物的时候,我们提出可以对重症患者酌情早期使用40-80毫克的甲泼尼龙(methylprednisolone),其实也是基于当年对SARS的一种初步体会。
但来到武汉之后,我们北京协和医院的医疗团队前后三批186名医务人员接管了同济院中法新城院区由儿科病房临时改建的重症ICU病房,收治的都是危重的新型冠状病毒病人。在诊疗过程中,我们也有了一些新的体会。
我们结合临床观察与相关的文献发现,COVID-19与SARS有三点不同:第一,COVID-19引起的损伤不光在肺部,还有脾脏、心脏、肾脏等脏器,除了免疫系统,骨髓造血系统也都受到影响;其二,SARS发病之后症状比较明显,但COVID-19患者的表现更具有隐匿性和多样性,有些病人在一周时病情并不是特别重,但在第二周到10天的时候,病情会明显加重;其三,COVID-19引起的肺部受累之后,病人(尤其是危重病人)的恢复,包括T细胞、B细胞等免疫细胞恢复到正常水平的时间,要比SARS时间明显变长。
在此基础上,我们经北京协和医院伦理委员会同意,进行了一个随机的临床对照试验,应用大剂量的免疫球蛋白来治疗重症患者,它的主要机制是基于对SARS、流感和MERS的一些回顾性研究,以及2008年我参与手足口病的儿童的治疗,还有国外对格林-巴利等病毒感染引起的免疫炎症所导致的,严重的重症肌无力的机制。对于重症病毒感染性疾病,当我们没有疫苗及有效抗病毒药物的时候,用大剂量的免疫球蛋白第一可以打断炎症瀑布风暴,第二也可以帮助提高体液免疫。
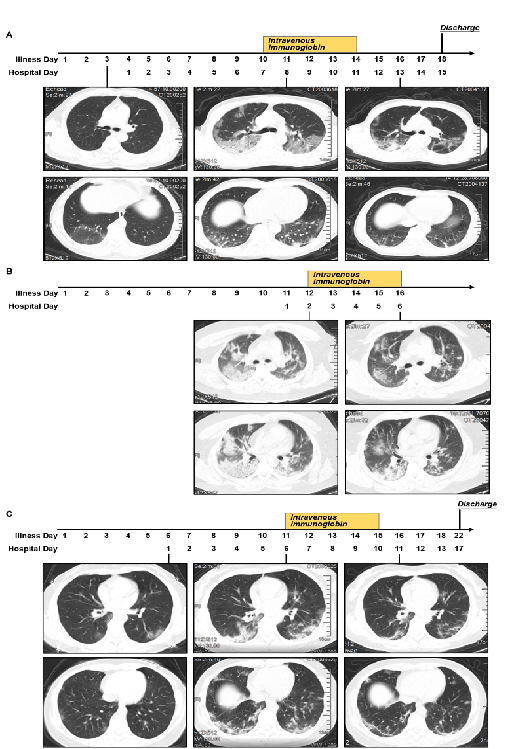
我们来武汉前已经和相关的兄弟单位沟通,包括金银潭医院、中南医院,建议用大量的免疫球蛋白治疗危重症,尤其是在发病两周之内患者,取得了不错的效果。到武汉之后,我们继续扩大了人群研究,实践证明,该疗法还是不错的,下图显示的是三位发病一周之内的重症患者,已经用了无创通气,但仅仅使用了大剂量(30克/天)的免疫球蛋白,病人很快得到恢复。
另外一些非常重要的发现,到我们这的病人多数都是发病三周以上的危重症患者,我们分析发现,之前转为危重症的平均时间是10天,两周的时候加重;第二,一般高龄并伴有糖尿病、高血压、肿瘤等疾病的患者容易变成重症,但除此之外,还有几个实验室的指标,包括C反应蛋白明显升高,这在之前的SARS、流感上都没有这么明显,尤其是危重症患者的C反应蛋白,基本上都是在100以上甚至200 mg/L以上。
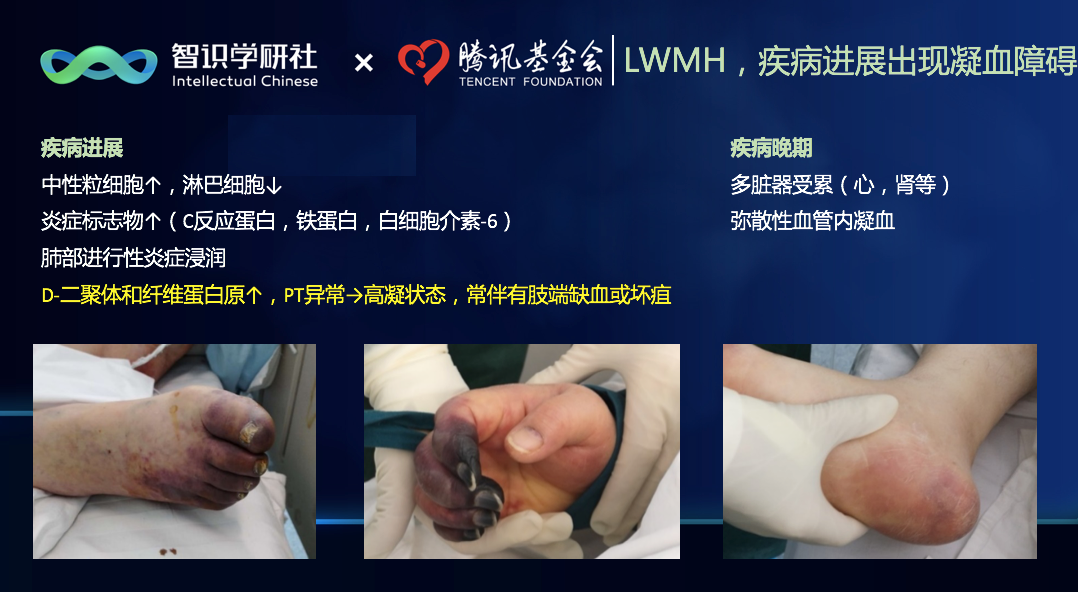
另外,还有铁蛋白的升高以及部分病人的白细胞介素-6的升高,而这一些炎症蛋白的升高,也伴随着淋巴细胞持续性、进行性的下降,这些都是轻症转重症、重症转危重症的,重要的实验室标记物。
下图中右下角是相对早期的患者,中间的就比较严重了。而我们翻阅这些病人既往的实验室检查历史,都有明显的上述指标的改变,还有些出现了血小板的下降以及肌酐的升高。所以在2月17号,我们紧急联系了协和医院血液科的赵永强教授,他告诉我们对这样的病人,第一要检测上述指标的变化;第二,给予常规治疗量的低分子肝素。经过这些治疗,我们确实发现这些危重症病人的28天生存率明显延长。尤其是像右边这个脚刚刚开始有点变颜色的患者,我们同时加用大剂量的免疫球蛋白和治疗量的低分子肝素,最后有一些病人插管之后成功拔管。我记得非常清楚,有一位73岁的老年病人,在得病后的第8天刚刚插管,就在我们病区及时加用了足量的免疫球蛋白,插管6天后成功拔管,恢复得非常好。
所以,根据这些临床发现,我们的团队,包括刘正印和曹玮教授等等经过反复的文献复习,最后提出关于新型冠状病毒发病的假说,这个假说是结合了之前对于其他感染性疾病的了解以及我们在临床一线的观察,提出对于新型冠状病毒引起的综合征的三个阶段:
第一阶段是感染后的病毒血症期,一般是7天左右,这个时期病人可以表现为轻症或者普通型,如果没有前述引起危重症的高危因素等,一般也可以通过自己的免疫力能够恢复;
一周之后,患者可能进入所谓的急性期,这个时候患者已经有一些异常改变,如B淋巴细胞的减少、T淋巴细胞减少,对于有高危因素的人,非常容易变成重症,即免疫系统无法控制病毒,临床药物也没有办法帮助我们把这病毒完全打下来,导致所谓的急性期到来,出现各种炎症因子,甚至细胞因子风暴的形成,凝血指标的异常。这种情况下只能被动治疗,给患者提供氧疗、营养支持,甚至插管,使用ECMO、抗生素等,患者病死率将会非常高。
怎么办呢?根据我们提出的假说,在这个阶段,我们对于可能发生重症或者危重的病人,在发病的两周之内,最好是一周左右,给予足量的免疫球蛋白加低分子肝素,用来阻断病人随后可能发生的更加严重的多脏器功能损害、呼吸衰竭,乃至多脏器衰竭等等。根据这个理念,我们在武汉虽然没有进行严格的随机试验,但在金银潭医院、中南医院等进行了接近30例临床病人的治疗、观察,都取得了非常好的治疗效果。
以上就是我们团队对于新型冠状病毒的一些临床体会和经验,这些也都是在国家指南的基础上,在很多临床医生、流行病专家做出的贡献的基础上,我们北京协和医院团队在这个基础上结合自己的诊治感受稍微有所调整,再次感谢大家。
在国家的第7版诊疗指南中已经明确的提到了无症状感染者指的是核酸检测阳性,但没有症状的人,他可能随后会变成确诊病例;轻症指的是除了核酸阳性之外,有发热、乏力或者咳嗽等症状,但CT显示没有明显的肺部炎症改变;普通型就是在轻症基础上,CT有炎症改变,但是呼吸比较正常;重型患者就是呼吸每分钟大于30次了,或者氧饱和度下降;而危重症是出现呼吸功能衰竭,或者需要进ICU,需要器官功能支持等。当然,对这些阶段的治疗肯定是不一样的。但值得注意的是,我们要提出预警指标,关口前移,我们对于轻症、普通型的患者要及早预警,预防变成重症。
超级传播者的概念我不同意,首先,无症状感染者有传染性,因为核酸阳性就意味着它有传染性,但是他不能称之为超级传播者。对此类的感染者,我们应该按照它有传染性来做严格的隔离两周,然后随访他的变化。
我个人一直认为新冠肺炎应该叫新型冠状病毒感染性疾病,或者新型冠病毒感染综合症,因为除了肺炎之外,还有免疫系统的破坏、血液系统的受累,尤其是心脏和肾脏,这两个也是在危重症时出现的并发症。甚至有部分报道称,有些危重症患者的中枢神经系统也可能受累。
前面提到了一些可能使病情加重的因素或指标,如何说通过哪些行为来避免它的发生,我觉得这个不是普通老百姓可以做到的,这是我们医生通过严格的检查、判断,才能尽量来减少这些情况的发生。
这个问题太难回答了,或者说,困扰我们的问题太多了。第一,比如说对于新冠病毒,哪个药可能是非常有效的?不知道;第二,新冠病毒有没有可能慢性化?急性的呼吸道病毒感染,比如SARS、流感,感染之后一般一两个星期就能恢复。现在一些新冠病毒病人感染发病一个月之后,仍然在他的痰液中,或者大便中检测核酸病毒是阳性的。所以,究竟这个病毒排毒需要多久?此外,PCR检测呈阳性,到底有没有传染性?这些都让我困惑。
能来到一线诊疗的医生、护士都是勇士,都是战士。希望大家在治疗病人的同时,一定要注意保护好自己,要注意休息。另外,治疗病人一定要到临床,到病人的床旁来仔细观察每一个细小的变化。还有最后一点,不要放弃,因为也许有些病人你认为没有希望了,但经过我们医护人员的努力,加上病人的努力也可能抢救过来。
我们曾经有一些病人,真的我认为没有希望了,但我们仍在努力,病人也在坚持,包括在护理中我们使劲告诉病人:“我们是北京协和医院的医生,你很勇敢,你要坚持,我们在抢救你们。”病人在昏迷中居然能听到我们这些话,他在恢复之后会记得我们的名字,记得我们是医生。
医务人员亦是如此,我们北京协和医院医疗队是最早来前线的,尤其像刘正印教授在腊月29(1月23日)才从沈阳督导新冠防治回来。在初一(1月25日)下午5点我打电话给他,二话不说,初二就踏上了来武汉的征程,这让我很感动。也真的为他们感到骄傲和自豪,因为我是第二批来(驰援)的,我们来的时候情况已经相对稳定一些了。
你是医生,你要尽你所能来救治病人。当你遇到一个未知的疾病的时候,你要动用所有的知识储备,要查文献,同时要敢于创新,因为这是个新的疾病,你要到病人的床旁观察以前书上没有见到过的情况。如果病人身上出现了未知的变化,要敢于提出自己独到的观点,这样才能完成不可能完成的任务。
作为一线医务人员,总结起来就是对暂时没有特效药的治疗重要的经验就是关口前移,换言之,及早发现感染者和病人并及早隔离,及早预警;可能变成重症的病人要找出预警因素,关口前移。对于重症病人或者可能发生重症的病人,及早给予相应的治疗措施;康复期病人的血浆(免疫疗法),对于发病两周之内的重症病人治疗是非常好的,很可能是有效的药物;对于重症病人需要插管上机的及早插管、上机。另外,对插管上机时间比较久的病人,千万注意感染的发生,及早给予可能有效的抗生素治疗。
我最想说的,第一我要感谢,我真觉得武汉人民真的很了不起。对于两个多月的封城,武汉的人民非常配合,武汉的医生、同行,即使有的家人都得病了,甚至过世,仍然和我们战斗在一起,非常感谢他们。当然,我也感谢跟我们一起工作的北京协和医院189位同事,更要感谢我们北京协和医院的大后方,以赵(玉沛)院长为首的北京协和医院团队,给了我们最无私和强力的支援,包括我们的疑难病例的讨论等等,谢谢大家。









0
推荐




 京公网安备 11010502034662号
京公网安备 11010502034662号 